Риск последующего ишемического инсульта в первые несколько месяцев после острого ишемического инсульта или транзиторной ишемической атаки составляет приблизительно 5–10%. У этих пациентов аспирин использовался для предотвращения вторичной ишемии, и испытания показали снижение ее риска при добавлении клопидогрела, блокирующего рецептор P2Y 12 . Клопидогрел, однако, требует печеночного преобразования в его активную форму посредством пути, который неэффективен у 25% белых и 60% азиатских пациентов, и эффективность у этих пациентов не определена. Не зависит от метаболической активации тикагрелор прямого действия с аналогичным P2Y 12 эффект блокирования рецепторов. Хотя испытание только с тикагрелором не показало преимущества перед аспирином; в их подгрупповом анализе пациентов, получавших аспирин в течение 7 дней до рандомизации, лечение тикагрелором могло снизить риск серьезных сосудистых событий. Это открытие свидетельствует о том, что эффект аспирина, полученного до включения в исследование, мог сохраняться в течение нескольких дней после лечения и что комбинация тикагрелора и аспирина может предотвратить последующие инсульты.

Клинический вопрос: Помогает ли добавление тикагрелора к аспирину в течение 30 дней снизить риск последующего инсульта или смерти у пациентов с острой некардиоэмболической церебральной ишемией?
Что они сделали:
- Многоцентровое, рандомизированное, двойное слепое, плацебо-контролируемое исследование в параллельных группах, проведенное в 414 центрах в 28 странах.
- Рандомизация проводилась в течение 24 часов после появления симптомов или, у пациентов, у которых инсульт был очевиден при пробуждении от сна, в течение 24 часов с момента, когда последний раз хорошо известен.
- Случайное распределение пациентов для лечения тикагрелором + аспирином или плацебо + аспирином
- Тикагрелор + аспирин: ударные дозы 180 мг и от 300 до 325 мг соответственно
- рекомендуется меньшая ударная доза аспирина, если пациенты уже получали аспирин после появления симптомов, но до рандомизации.
- последующие поддерживающие дозы тикагрелора 90 мг два раза в день вводили примерно с 12-часовыми интервалами в течение оставшейся части 30-дневного периода лечения.
- были рекомендованы последующие поддерживающие дозы аспирина от 75 до 100 мг в день.
- Плацебо + аспирин: ударные дозы 180 мг и 300–325 мг соответственно.
- меньшая ударная доза аспирина рекомендуется, если пациенты уже получали аспирин после появления симптомов, но до рандомизации.
- были рекомендованы последующие поддерживающие дозы аспирина от 75 до 100 мг в день.
- После 30-дневной продолжительности пробного лечения пациенты получали лечение в соответствии со стандартами лечения на усмотрение исследователя и наблюдались в течение дополнительных 30 дней с продолжением сбора данных об исходах и событиях безопасности.
- Тикагрелор + аспирин: ударные дозы 180 мг и от 300 до 325 мг соответственно
- Возраст ≥ 40 лет
- Острая некардиоэмболическая церебральная ишемия легкой и средней степени тяжести
- оценка по шкале инсульта Национального института здравоохранения (NIHSS) не более 5.
- ТИА высокого риска, определенная по шкале ABCD 2 по шкале 6 или выше.
- симптоматический стеноз внутричерепной или экстракраниальной артерии (≥50% сужение диаметра просвета артерии, которое может быть причиной ТИА).
- Не подвергались тромболизису или тромбэктомии.
- Планирование внутривенного или внутриартериального тромболизиса или механической тромбэктомии в течение 24 часов.
- КТ или МРТ головного мозга, показывающие внутричерепное кровотечение или другие состояния, кроме церебральной ишемии, которые могут быть причиной неврологических симптомов или противопоказать пробное лечение.
- использование антикоагулянтов или специфической антитромбоцитарной терапии, кроме аспирина, уже запланировано.
- повышенная чувствительность к тикагрелору или аспирину.
- фибрилляция предсердий или аневризма желудочков в анамнезе.
- подозревалась кардиоэмболическая причина ТИА или инсульта.
- каротидная эндартерэктомия, потребовавшая прекращения приема пробного препарата, запланированного в течение 3 дней.
- известный кровоточащий диатез или нарушение коагуляции.
- внутримозговое кровоизлияние в анамнезе
- желудочно-кишечное кровотечение в течение последних 6 месяцев.
- серьезная операция в течение 30 дней до этого.
Результаты:
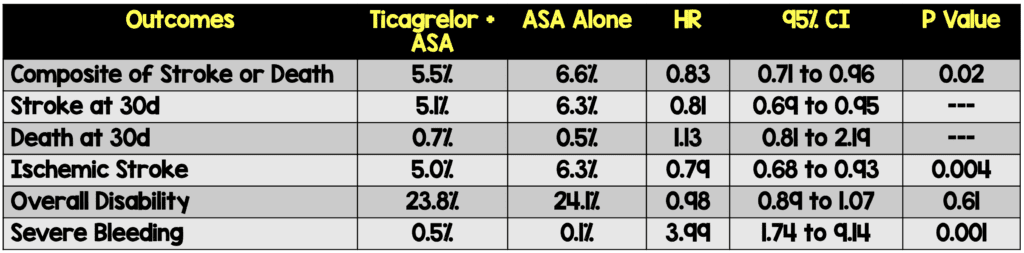
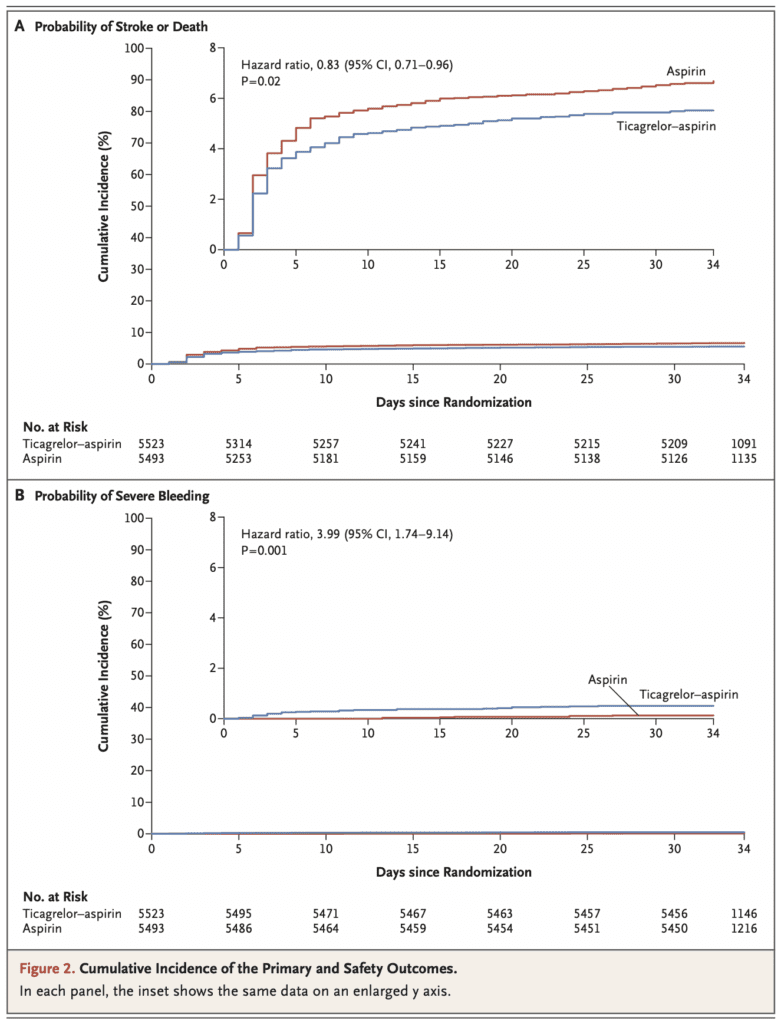
- Первичный: инсульт или смерть через 30 дней.
- Дополнительный:
- Первый последующий ишемический инсульт
- Инвалидность оценивается как оценка более 1 по модифицированной шкале Рэнкина в конце лечебного визита через 30–34 дня после рандомизации.
- Безопасность:
- Сильное кровотечение, определяемое как фатальное кровотечение, внутричерепное или иное кровотечение, вызвавшее нарушение гемодинамики, для которого требовалось вмешательство (т. е. САД
- Бессимптомная геморрагическая трансформация ишемического инфаркта головного мозга и микрокровоизлияния размером менее 10 мм не учитывались как тяжелое внутричерепное кровотечение.
- 11 016 пациентов рандомизированы
- У большинства пациентов (91%) был ишемический сток.
- 13% пациентов принимали аспирин до первичного инсульта или ТИА.
- Большое многоцентровое рандомизированное двойное слепое плацебо-контролируемое исследование в параллельных группах (414 центров в 28 странах).
- Анализы эффективности и безопасности основывались на принципе «намерение лечить» и включали всех пациентов, прошедших рандомизацию.
- Исходные характеристики в двух группах были схожими с точки зрения артериального давления, анамнеза, перенесенного инсульта / ТИА и баллов по шкале NIHSS.
- Последующее наблюдение было завершено у всех пациентов, кроме 15 в целом, жизненный статус в конце испытания был установлен у всех этих пациентов.
- Независимый комитет по мониторингу данных и безопасности оценил проведение испытания и заранее определенный промежуточный анализ после того, как произошло 70% запланированного количества событий с первичным исходом.
Ограничения:
- Большой критерий исключения, ограничивает популяцию, к которой будут применяться эти результаты.
- У большинства включенных пациентов оценка по шкале NIHSS ≤3 (≈60,5%).
- 7–14,3% пациентов в обеих группах преждевременно прекратили клиническое испытание, при этом у большинства из них было побочное действие или серьезное нежелательное явление в качестве причины прекращения.
- При приеме тикагрелора + аспирина наблюдалось улучшение в отношении частоты последующего ишемического инсульта; однако без значительного влияния на частоту общей инвалидности.
- Тикагрелор и аспирин были связаны с более высоким риском серьезного кровоизлияния и кровоизлияния в мозг, чем один аспирин.
- Число пациентов, нуждающихся в лечении, чтобы предотвратить совокупность инсульта или смерти, составило 92, в то время как количество, необходимое для нанесения вреда от сильного кровотечения, составило 263.
- Только ≈20% пациентов в анамнезе имели инсульт или ТИА.
- Только 13% пациентов принимали аспирин до начального инсульта или ТИА.
- Результаты этого испытания аналогичны предыдущим доказательствам:
- В исследовании POINT, в котором участвовали пациенты из разных стран, получавшие 90-дневное лечение в течение 12 часов после острого ишемического инсульта или ТИА, частота серьезных ишемических событий (ишемический инсульт, инфаркт миокарда или смерть от ишемического сосудистого события) составлял 5,0% среди пациентов, получавших клопидогрель и аспирин, и 6,5% среди тех, кто получал только аспирин.
- В исследовании CHANCE риск рецидива инсульта среди китайских пациентов, получавших лечение в течение 24 часов после легкого ишемического инсульта или ТИА, составил 8,2% среди тех, кто получал схему на основе клопидогреля (клопидогрел и аспирин в течение 21 дня, после только клопидогрелом до 90-го дня) и 11,7% среди тех, кто получал только аспирин.
- Различия в популяциях пациентов и определениях результатов не позволяют сравнивать результаты этих испытаний с результатами текущего исследования THALES. Возможность обобщения результатов текущего исследования ограничена исключением пациентов с более тяжелыми инсультами (оценка NIHSS 5), кардиоэмболическим инсультом или началом лечения более чем через 24 часа после появления симптомов, а также пациентов, перенесших или планировавших лечение. пройти тромболизис или тромбэктомию.
- В исследовании THALES, как и в исследовании POINT, наблюдалось абсолютное увеличение риска серьезного кровотечения, хотя было небольшое количество событий. В отличие от наблюдений в исследованиях THALES и POINT, в исследовании CHANCE не сообщалось об увеличении частоты среднетяжелых и тяжелых кровотечений.
Заключение автора: «Среди пациентов с ишемическим инсультом легкой и средней степени тяжести (оценка NIHSS ≤5) или ТИА, которым не проводился внутривенный или эндоваскулярный тромболизис, риск комбинированного частота инсульта или смерти в течение 30 дней была ниже при приеме тикагрелора-аспирина, чем при приеме только одного аспирина, но частота инвалидности существенно не различалась между двумя группами. Сильные кровотечения чаще наблюдались при приеме тикагрелора ».
Клиническая точка зрения: эффективность тикагрелора + аспирина в отношении частоты вторичных исходов последующего ишемического инсульта была ниже, чем при использовании только аспирина; однако не наблюдалось положительных результатов в отношении частоты общей нетрудоспособности, и, кроме того, наблюдалось увеличение тяжелых кровотечений и внутричерепных кровоизлияний.
